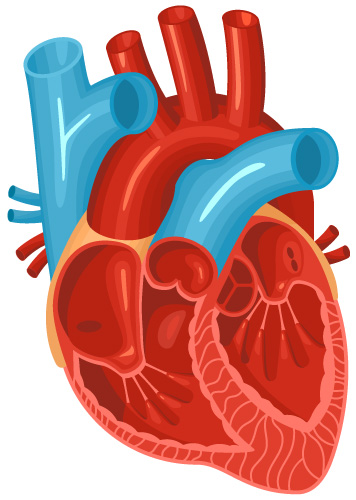
Pomiędzy komorą prawą i lewą znajduje się przegroda międzykomorowa, a między przedsionkami przegroda międzyprzedsionkowa.
Prawym przedsionek z prawą komorą łączy się zastawką trójdzielną, a lewy przedsionek z lewą komorą zastawką dwudzielną (mitralną). Z lewej komory krew w czasie skurczu wpływa do aorty , z prawej komory do pnia płucnego. Między lewą komorą a aortą znajduje się zastawka aortalna a między prawą komorą i pniem płucnym zastawka płucna.
http://kardiologia.czd.pl/03s_zdrowe.html
Zdarza się, że w wyniku rozwoju embriologicznego serce lub duże naczynia rozwijają się nieprawidłowo. Mamy wtedy do czynienia z wadami wrodzonymi serca. Na świecie różnego rodzaju wady związane z sercem lub jego naczyniami są diagnozowane średnio u 1 na 100 żywo urodzonych dzieci.
Wady serca możemy podzielić na takie, gdzie:
- mamy do czynienia z utrudnionym przepływem krwi
- krew przecieka z lewej strony na prawą ( tzw. przeciek lewo- prawy)
- krew przecieka z prawej strony na lewą ( tzw. przeciek prawo- lewy)
Wady serca dzielimy też na : sinicze i niesinicze. Z tymi pierwszymi mamy do czynienia wówczas, kiedy u pacjenta zaobserwować można objawy sinicy. Jako przykład można tutaj podać wady serca związane z przeciekiem prawo- lewym czy zespół Fallota. Przy wadach niesiniczych serca, jak sama nazwa wskazuje, nie obserwuje się sinicy.
Wady serca
Najczęściej (20 % ) występującą wadą wrodzoną serca u dzieci jest ubytek przegrody międzykomorowej, Ubytek przegrody międzykomorowej zwany jest potocznie VSD (z ang. ventricular septal defect). Polega na występowaniu ubytku w przegrodzie oddzielającej od siebie prawą i lewą komorę. Ze względu na ubytek krew przepływa z lewej komory do prawej. Wraz z wiekiem spowodować to może wzrost ciśnienia krwi w prawej komorze i tętnicy płucnej. Z powodu zwiększonego przepływu krwi dochodzi do przebudowy ściany naczyń płucnych i rozwija się nadciśnienie płucne. Może to być przyczyną wystąpienie zespołu Eisenmengera, gdzie zmiany w tętnicach płucnych zostają utrwalone. Takie nadciśnienie płucne jest już nieodwracalne. W zespole tym dochodzi do odwrócenia przecieku z lewej komory do prawej na przeciek prawo-lewy. W przypadku przecieku prawo-lewego u pacjenta najczęściej występuje sinica. Objawy wady nie u wszystkich pacjentów są takie same. Zależą one od wielkości ubytku w przegrodzie komór. Małe ubytki mogą zamknąć się same bez interwencji lekarza lub mogą pozostać otwarte, ale nie dawać żadnych objawów klinicznych, ponieważ przeciek krwi jest mało istotny.
Jeśli ubytek jest większy (stosunek przepływu płucnego do systemowego powyżej 1,5)można zaobserwować objawy związane z niewydolnością krążenia, takie jak duszność powysiłkowa czy szybkie męczenie się.
Leczenie:
- W niektórych przypadkach można zamknąć ubytek implantem w części mięśniowej poprzez interwencję przezskórną cewniikem .
- Zastosowanie tzw. łaty ( lub zaszycie ubytku), czyli plastyka ubytku w trakcie zabiegu chirurgicznego prowadzącego do zamknięcia ubytku w przegrodzie.
Ubytek przegrody międzyprzedsionkowej, nazywany jest potocznie ASD( z ang. atrial septal defect) Występuje, kiedy mamy do czynienia z ubytkiem w przegrodzie, która oddziela od siebie dwa przedsionki: prawy i lewy. Krew przecieka wtedy z przedsionka lewego do prawego. Taki przeciek powoduje, że przez prawy przedsionek, prawą komorę i tętnicę płucną przepływa więcej krwi niż w normalnych warunkach. Jeśli ubytek jest stosunkowo duży to wraz z upływem czasu może dojść do rozwinięcia się nadciśnienia płucnego.
Małe ubytki mogą mogą zamknąć się same bez interwencji lekarza. Jeśli przeciek jest duży mogą pojawić się objawy związane z niewydolnością serca , jednak u większości dzieci nie obserwuje się żadnych objawów klinicznych. Mogą się one pojawić natomiast w wieku dorosłym.
Leczenie:
- w zależności od wielkości ubytku wykonane może zostać chirurgiczne jego zamknięcie szwem lub łatą.
- zamknięcie implantem podczas przezskórnego zabiegu cewnikowania.
Zespół Fallota często nazywany jest także Tetralogią Fallota ponieważ w zespole tym możemy wyróżnić 4 składowe:
- ubytek przegrody międzykomorowej (VSD)
- przemieszczenie aorty w prawo nad ubytkiem – dekstropozycja (przez co do
- aorty napływa zarówno krew utlenowana jak i odtlenowana)
- zwężenie drogi odpływu prawej komory(podzastawkowe, zastawkowe,
- nadzastawkowe lub najczęściej wielopoziomowe)
- przerost prawej komory jako konsekwencja zwężenia ujścia płucnego
Tetralogia Fallota to najczęściej występująca sinicza wrodzona wada serca.
Objawy wady nie u każdego pacjenta są takie same. Zależą one od stopnia nasilenia poszczególnych składowych zespołu, np. od tego jak duży jest ubytek przegrody międzykomorowej czy też stopień zwężenia płucnego.
Ze względu na to, że jest to sinicza wada, do typowego objawu należeć będzie sinica. U pacjenta można także zaobserwować duszność powysiłkową, szybkie męczenie się czy tzw. palce pałeczkowate. Czasem można zauważyć, że dziecko przyjmuje pozycję kucającą ( pomaga mu to wtedy w oddychaniu). Charakterystyczne są także napady anoksemiczne, kiedy we krwi występuje krytyczny niedobór tlenu. Zdarzyć się one mogą po wysiłku fizycznym czy obfitym posiłku. U noworodków i małych dzieci mogą występować rano po obudzeniu się, po płaczu, karmieniu. Należy wtedy zapewnić dziecku dostęp do świeżego powietrza oraz wezwać pomoc medyczną. Rzadko wada jest niesinicza, gdy stopień przerostu w drodze odpływu jest niewielki i nie występuje przeciek prawo-lewy (tzw. różowy Fallot).
W zależności od zaawansowania poszczególnych składowych można przeprowadzić różne rodzaje operacji chirurgicznych .
Leczenie:
- Tzw. leczenie paliatywne, czyli wytworzenie zespolenia systemowo-płucnego – jest często pierwszą koniecznością. Celem operacji jego jest zmniejszenie objawów związanych z niewystarczającym przepływem płucnym i stymulacja rozwoju naczyń płucnych
- Celem leczenia chirurgicznego, czyli operacji naprawczej jest zamknięcie ubytku międzykomorowego oraz umożliwienie wystarczającego napływu krwi do płuc.
Wada ta występuje rzadziej niż klasyczna Tetralogia Fallota. W wadzie tej mamy do czynienia tak jak w zespole Fallota z ubytkiem w przegrodzie międzykomorowej i przemieszczeniem aorty nad ubytek (tzw.dekstropozycja aorty). Takie położenie aorty powoduje, że wpływa do niej krew utlenowana oraz odtlenowana. Mieszanie się krwi powoduje zmniejszenie ilości dostarczanego do organizmu tlenu.W tej odmianie zespołu Fallota występuje brak zastawki pnia płucnego. Na skutek wzrostu ciśnienia w pniu płucnym dochodzi do tętniakowatego poszerzenia pnia oraz tętnic płucnych. Powoduje to ucisk na tchawicę I oskrzela. Dlatego jednym z głównych objawów w przypadku tej wady serca jest niewydolność oddechowa. Obserwuje się również występowanie u pacjenta sinicy oraz pojawiają się objawy niewydolności serca ( jak np. duszność, głównie powysiłkowa czy szybkie męczenie się).
Leczenie:
Polega na operacji naprawczej jak w przypadku zespołu Fallota. Naczynia płucne są dobrze rozwinięte, dlatego nie wymagana jest operacja paliatywna. Podczas operacji zmniejsza sie średnicę tętnic płucnych( plastyka) by zmniejszyć ich ucisk na oskrzela. Brak zastawki płucnej wymusza wszczepienie pełnej zastawki biologicznej lub implantacji zastawki jednopłatkowej.
Przewód tętniczy łączy aortę i lewą tętnicę płucną podczas życia płodowego. Przed narodzinami przewód umożliwia przepływ krwi z pnia płucnego do aorty, omijając płuca, w których nie ma jeszcze powietrza. 1-2 dni po narodzinach przewód tętniczy powinien zacząć samoistnie zarastać a po kilku miesiącach ( do około 3 miesiąca życia) powinno dojść do jego całkowitego zamknięcia. Zdarza się jednak, że przewód ten po narodzinach pozostaje otwarty i nic nie wskazuje na to, aby samoistnie się zamknął. Mówimy wtedy o przetrwałym przewodzie tętniczym. Czasem możemy spotkać się ze skrótem PDA (z łac.patent ductus arteriosus). Jeśli przewód nie zamknął się, dochodzi do przepływu krwi z aorty do tętnicy płucnej. Mamy do czynienia z tak zwanym przeciekiem lewo-prawym.
Objawy zależą od wielkości przecieku. Jeśli przeciek jest niewielki to objawy kliniczne mogą wcale nie występować. Czasem może być jedynie słyszalny szmer skurczowo-rozkurczowy w miejscu przepływu krwi przez przewód. Przy większym przecieku może być obserwowana duszność czy zmęczenie, zwłaszcza powysiłkowe.
Leczenie:
operacja chirurgiczna wykonywana głównie u wcześniaków, często po leczeniu cyklem farmakologicznym. Czasami przewód tętniczy zamykany jest metodą torakoskopową. U większych dzieci zamykanie przewodu tętniczego wykonuje się metodą przezskóną w pracowni hemodynamiki i zamyka się go coilem( sprężynka). Zawsze jednak metoda leczenia dostosowana jest do anatomii przewodu i wieku dziecka.
Anatomicznie z serca wychodzą dwie tętnice: pień płucny i aorta. W przypadku wspólnego pnia z serca wychodzi jedna tętnica, która nazywana jest wspólnym pniem tętniczym. W przypadku tej wady występuje tylko jedna zastawka- tzw. zastawka wspólnego pnia o różnej liczbie płatków ( 2-5). Wspólny pień tętniczy dzieli się później na dwie części. Jedna z nich prowadzi krew na obieg duży a druga część do płuc. Jednak nadal jest to mieszanina krwi utlenowanej z odtlenowaną, co skutkuje tym ,że organizm nie dostaje takiej ilości tlenu, jakiej potrzebuje.
Typowe objawy kliniczne to: sinica, senność, duszność.
Leczenie:
Wybór metody leczenia zależy od wariantu anatomicznego wady. Operacja naprawcza często poprzedzona jest operacjami paliatywnymi (przewężenie tętnic płucnych lub oddzielenie tętnic płucnych od aorty i zespolenie komorowo-płucne). Im wyższy typ ( 1-4 ) wspólnego pnia, tym większe prawdopodobieństwo operacji paliatywnej jako pierwszego zabiegu. W pewnych przypadkach można dokonać operacji naprawczej jako pierwszej operacji. Operacja naprawcza polega na rozdzieleniu naczyń płucnych od aorty ( wspólnego pnia), plastyce aorty, plastyce ubytku międzykomorowego łatą, oraz wszczepieniu zastawki biologicznej pomiędzy prawą komorę a naczynia płucne.
Okienko aortalno- płucne nazywane jest także ubytkiem przegrody aortalno- płucnej .
Ubytek występuje nad zastawką aorty albo pnia płucnego. Warto jednak zaznaczyć, że w przypadku tej wady obie zastawki półksiężycowate ( czyli aorty i płucna) działają prawidłowo.
Przez powstały ubytek mamy do czynienia z przepływem krwi z aorty do tętnicy płucnej, czyli tak zwany przeciek lewo – prawy ( ponieważ aorta uchodzi z komory lewej a pień płucny z komory prawej).
Objawy zależą od rozmiaru ubytku i związanej z nim przecieku krwi z aorty do pnia płucnego. W przypadku niewielkiego rozmiaru okienka mogą nie pojawiać się żadne objawy kliniczne. Jeśli jednak ubytek jest większy można zaobserwować chybkie tętno, duszności powysiłkowe i inne objawy charakterystyczne dla niewydolności komory.
Jeśli wada ta nie zostanie skorygowana to wraz z wiekiem może dojść do przebudowy ścian naczyń płucnych i do rozwinięcia się nieodwracalnego nadciśnienia tętniczego, które spowodować może odwrócenie przecieku z lewo- prawego na prawo- lewy. Występować mogą wtedy zacząć u dziecka objawy sinicy.
Leczenie:
Korekcja wady polega na oddzieleniu aorty od pnia płucnego łatą w warunkach krążenia pozaustrojowego.
Prawidłowo krew powinna przepływać z lewej komory do aorty przez otwartą zastawkę aortalną w czasie skurczu komór. Zwężenie zastawki aortalnej to wada, która związana jest z niemożnością pełnego otworzenia się zastawki aortalnej. W konsekwencji utrudniony jest przepływ krwi z lewej komory do aorty w czasie skurczu. Przez to dochodzi do powiększenia się lewej komory i do jej przeciążenia. Z czasem kiedy wada ta nie będzie leczona, może dojść do niewydolności lewej komory.
Objawy kliniczne uzależnione są od stopnia zwężenia zastawki i mogą być inne u różnych pacjentów. W przypadku niewielkiego zwężenia można nie obserwować żadnych objawów klinicznych. Przy większych zwężeniach może dochodzić do odczuwania uczucia duszności powysiłkowej, łatwego męczenia się, bólu w klatce piersiowej, uczucia kołatania serca.
Leczene:
Wyróżniamy 2 rodzaje leczenia:
- Leczenie przezskórne polegające na plastyce balonowej zastawki wykonywane w pracowni hemodynamiki i ma miejsce w 1szej dobie życia ze wskazań życiowych. Wprowadzenie balonu odbywa się z odsłonięcia tętnicy szyjnej ( pomoc kardiochirurga). Jest to leczenie czasowe i zastawka aortalna wymaga później leczenia chirurgicznego.
- Leczenie chirurgiczne polega na tzw. komisurotomii zastawki aortalnej czyli nacięciu jej spoideł. Operację tę można wykonać przy adekwatnej średnicy pierścienia aortalnego. W przypadku zwężenia podzastowkowego ( błona mięśniowo- włóknista lub wał mięśniowy) należy chirurgicznie wyciąć miejsce zwężenia. Zwężenie zastawki aortalnej u starszych dzieci niepoddające sięplastyce uwalnia się wykonując operację Rossa lub Konno-Rossa.
Jeżeli występuje zwężenie nadzastawkowe ( często w zesp. Williamsa) operacja polega na plastyce aorty wstępującej łatą.http://kardiologia.czd.pl/12zwzastao.html
Prawidłowo krew powinna przepływać z prawej komory do pnia płucnego przez otwartą zastawkę płucną w czasie skurczu komór. Zwężenie zastawki płucnej to wada, która związana jest z niemożnością pełnego otworzenia się zastawki płucnej. Przez to z czasem dochodzi do powiększenia się prawej komory i do jej przeciążenia. Może także dojść do rozwinięcia się niewydolności prawokomorowej jeśli zwężenie zastawki jest znaczne.
Objawy kliniczne zależą od stopnia zwężenia zastawki płucnej. Jeśli zwężenie jest niewielkie to przebiega ono zwykle bez objawów. Przy nieco większych zwężeniach można zaobserwować omdlenia powysiłkowe, duszność wysiłkową, szybkie męczenie się czy odczuwanie bólu w klatce piersiowej. W przypadku większych zwężeń może dojść do rozwinięcia się w przyszłości niewydolności prawokomorowej i do nadciśnienia płuc.
Leczenie:
Leczenie może być przezskórne( podczas cewnikowania plastyka balonowa zastawki pnia płucnego) lub operacyjne.
Prawidłowo aorta wychodzi z lewej komory serca a pień płucny z komory prawej. Tutaj jednak mamy do czynienia z defektem, który polega na zaburzonym rozwoju pnia tętniczego i przegrody aortalno- płucnej, co powoduje, że aorta wychodzi z prawe komory a pień płucny z lewej.
Efektem takiej zamiany jest oddzielenie od siebie krążenia płucnego i obwodowego. Jedno z drugim nie ma żadnego połączenia , przez co do aorty nie napływa krew bogata w tlen. W takiej sytuacji nie jest możliwe przeżycie dziecka, chyba że wadzie tej towarzyszą dodatkowe przecieki między krążeniem płucnym za systemowym (ubytek międzyprzedsionkowy, ubytek międzykomorowy, przewód tętniczy). Należy po urodzeniu utrzymać naturalne połączenia miedzy krążeniem płucnym a systemowym. Podana zostaje w stałym wlewie prostaglandyna E1 (Prostin) , która utrzymuje otwarty przewód tętniczy albo wykonuje się tzw. zabieg Rashkinda rozrywając przegrodę przedsionków. Nasilenie sinicy zależy od wielkości przecieku krwi odtlenowanej do aorty, który z kolei zależy od rodzaju połączenia między krążeniem dużym i małym (czyli płucnym). Można także zaobserwować duszność czy brak przyrostu masy ciała oraz inne objawy niewydolności serca.
Leczenie:
Polega na korekcji anatomicznej wady, czyli odcięcia głównych pni tętniczych i ich zamianie na poziomie komór wraz z przeszczepieniem naczyń wieńcowych.
Jest to wrodzona wada , która polega na zwężeniu światła aorty między odejściem lewej tętnicy podobojczykowej i więzadłem tętniczym (miejsce przewodu tętniczego Botalla). W konsekwencji takiego zwężenia dochodzi w organizmie do wykształcenia się tak zwanego krążenia obocznego, które ma za zadanie ominięcie zwężonego fragmentu.
Z powodu zwężenia fragmentu aorty zaobserwować można różnicę ciśnienia skurczowego poniżej i powyżej zwężenia. Wyczuwalne jest wysokie ciśnienie na górnych a obniżone w dolnych częściach ciała.
Objawy zależne są od stopnia zwężenia światła aorty. W przypadku niewielkiego zwężenia objawy mogą początkowo nie zostać zaobserwowane. Mogą się one jednak ujawniać wraz z upływem czasu. U dopiero co narodzonych dzieci, u których obecne jest ciasne zwężenie fragmentu aorty objawy pojawiają się niemal zaraz po narodzinach. Można zauważyć tutaj objawy związane z niewydolnością serca, jak np. duszność czy szybkie męczenie się dziecka.
W przypadku starszych dzieci można zaobserwować nadciśnienie tętnicze, które może być przyczyną krwawień z nosa czy bólów głowy. Wyczuwalne może być też wyższe ciśnienie skurczowe na kończynach górnych w porównaniu z dolnymi.
Leczenie :
Polega na operacji metodą Crafoorda, czyli wycięciu miejsca zwężenia i zespoleniu aorty koniec do końca. Rzadko obecnie stosuje się inne metody operacyjne. U starszych dzieci można wykonać procedurę przezskórną i założyć stent do miejsca zwężenia. Podobną metodę ( plastyka balonowa i stent) stosuje się w przypadku nawrotu zwężenia ( rekoarktacji) .
Prawidłowo zastawka dwudzielna posiada 2 płatki, przedni I tylny. Podczas skurczu komór zastawki między przedsionkami a komorami powinny być zamknięte. Jednak kiedy mamy do czynienia z wypadaniem płatka zastawki mitralnej, dochodzi do przemieszczenia się całego płatka lub jego części (czasem nawet obu płatków) do lewego przedsionka w trakcie skurczu lewej komory. Wynika to zwykle z uszkodzenia włókien kolagenowych w płatku zastawki, przez co staje się ona bardziej wiotka I nie spełnia prawidłowo swojej funkcji. W konsekwencji w czasie skurczu lewej komory mamy do czynienia z niedomykalnością zastawki dwudzielnej.
Objawy zależą od stopnia niedomykalności zastawki. U wielu osób nie obserwuje się objawów klinicznych. Jednak przy większej niedomykalności można zaobserwować takie objawy jak: ból w klatce piersiowej, szybkie męczenie się, duszność (zwłaszcza wysiłkowa), brak apetytu, czy odczuwanie nieprawidłowej pracy serca ( kołatanie serca).
Leczenie:
Najczęściej postępowanie zachowawcze( farmakologiczne). Leczenie operacyjne ma miejsce tylko przy wadach strukturalnych zastawki mitralnej.
Jest to dość częst występująca wada wrodzona serca (5-8%), która polega na tak zwanym niedorozwoju lewego serca, czyli części anatomicznych, które znajdują się po lewej stronie serca: :zastawki mitralnej, zastawki aorty oraz część aorty wstępującej . Zastawki są zwykle zwężone, a część wstępująca aorty i łuk aorty są nieprawidłowo rozwinięte. Dodatkowo lewa komora serca jest bardzo małych rozmiarów i nie może być komora systemową. Ze względu na to, że lewa część serca nie jest w stanie pracować prawidłowo, funkcję komory systemowej musi przejąć komora prawa . Prawa część serca nie jest jednak anatomicznie przystosowana, aby zapewniać prawidłowy przepływ krwi do płuc i dużego obiegu . Może z tego powodu dojść do niewydolności serca. Objawy pojawiają się zwykle w kilka dni po urodzeniu. Związane jest to z zamykaniem się drożnego w życiu płodowym przewodu tętniczego. Przed narodzinami krew utlenowana przedostaje się do aorty dzięki przewodowi tętniczemu. Jednak po narodzinach zaczyna się on zamykać, co powoduje pogorszenie przepływu krwi do aorty a efektem staje się niedotlenienie narządów. Może dojść nawet do objawów wstrząsu kardiogennego zagrażającego życiu dziecka. Do typowych objawów w tym zespole zaliczyć można sinicę I duszność. Dziecku od razu po urodzeniu należy podać Prostin i odpowiednio dawkować tlen (z reguły pozostawia się dziecko na oddechu powietrzem, gdzie zawartość tlenu to 21%). Obniżenie oporów płucnych poprzez podanie mieszaniny oddechowej bogatej w tlen (rozszerza łożysko płucne) może skutkować zmniejszeniem przepływu systemowego i rozwinięciem się u dziecka wstrząsu kardiogennego (oliguria, hipotensja, kwasica metaboliczna).
Leczenie:
Wieloetapowe postępowanie:
- operacja Norwooda (Norwood-Sano) przeprowadzana u noworodków lub procedura hybrydowa (przewężenie tętnic płucnych i implantacja stentu do przewodu Botalla).
- operacja Glenna (polega na połączeniu tętnicy płucnej z żyłą główną górną). Zabieg wykonywany w w wieku 4-6 miesięcy
- operacja Fonatana ( polega na dołączeniu spływu z żyły głównej dolnej do tętnic płucnych) . Zabieg wykonywany ok 18- 36 mies. życia.
Prawidłowo zastawka trójdzielna zbudowana jest z 3 płatków (przedniego, tylnego I przegrodowego) I znajduje się między prawym przedsionkiem a prawą komorą. Z anomalią Ebsteina mamy do czynienia wówczas, gdy dwa z trzech płatków (przegrodowy I tylny) przemieszczają się ku dołowi prawej komory. Trzeci płatek (przedni) ma nieprawidłowy, wydłużony kształt. Konsekwencją tego jest niedomykalność zastawki trójdzielnej oraz zmniejszenie objętości prawej komory w wyniku jej atrializacji . W anomalii tej może występować także ubytek w przegrodzie międzyprzedsionkowej.
Objawy zależą od stopnia niedomykalności zastawki trójdzielnej. Jeśli niedomykalność jest niewielka w początkowym okresie życia mogą nie ujawniać się żadne objawy kliniczne. Wraz z upływem czasu zaczyna się obserwować takie objawy jak: duszność, szybkie męczenie się, zaburzenia rytmu serca i inne objawy, które związane są z niewydolnością serca
Przy większym stopniu niedomykalności zastawki można zaobserwować sinicę u nowo narodzonych dzieci. Jest ona spowodowana przeciekiem krwi z przedsionka prawego do lewego przez współwystępujący ubytek w przegrodzie między przedsionkami.
Leczenie:
- Leczenie farmakologiczne
- Leczenie chirurgiczne – różne metody ( plastyka zastawki trójdzielnej, wymiana zastawki trójdzielnej, operacje podobne jak w sercu jednokomorowym)
Przy tej wadzie często spotyka się określenie – serce jednokomorowe. W zespole tym tylko jedna komora utrzymuje funkcję komory systemowej, a druga komora występuje w postaci szczątkowej albo jest bardzo niedorozwinięta. Do tej jednej, głównej komory napływa krew zarówno z prawnego, jak i lewego przedsionka. Następuje wtedy mieszanie się krwi utlenowanej z odtlenowaną. Z tej komory część krwi wpływa do tętnicy płucnej a część do aorty. Ponieważ następuje mieszanie się krwi bogatej w tlen z krwią odtlenowaną, do narządów nie jest dostarczana taka ilość tlenu, jaka jest potrzebna. W efekcie obserwujemy u takiego pacjenta sinicę. Do innych objawów klinicznych możemy zaliczyć: męczenie się, duszność , mały przyrost wagi u dziecka oraz inne objawy związane z niewydolnością serca.
Leczenie:
Chirurgiczne leczenie jest wieloetapowe i nosi nazwę tzw. traktu Fontana. Kończy się zawsze tzw. paliatywem końcowym.
- Operacja typu dwukierunkowy Glenn. Polega na połączeniu żyły głównej górnej z prawą tętnicą płucną. W przypadku istnienia przetrwałej żyły głównej górnej j lewej ( zesp.heterotaksji) trzeba wykonać operację typu dwustronny, dwukierunkowy Glenn i połączyć obydwie żyły z krążeniem płucnym.
- Operacja Fontana polega na połączeniu żyły głównej dolnej z tętnicą płucną prawą( tunel zewnątrz lub wewnątrz przedsionkowy). Tunel zewnątrz przedsionkowy wykonuje się z protezy naczyniowej. Podczas tej operacji czasem trzeba wykonać fenestrację( okienko) pomiędzy tunelem protezy a przedsionkiem, co zwiększa rzut serca kosztem desaturacji krwi. Zamknięcie fenestracji odbywa się po ok. roku drogą cewnikowania( zapinka)
- Operacja Glenna może być poprzedzona przewężeniem pnia płucnego ( tętnic płucnych) lub zespoleniem systemowo- płucnym ( shunt). Te operacje służą tzw. optymalizacji krążenia płucnego ( zmniejszają lub zwiększają przepływ płucny).
Prawidłowo między prawym przedsionkiem a prawą komorą znajduje się zastawka trójdzielna, która zapobiega cofaniu się krwi z prawej komory do prawego przedsionka w czasie skurczu komór.
Tutaj jednak mamy do czynienia z zarośnięciem tej zastawki. Niemożliwy jest przepływ krwi z prawego przedsionka do komory. Dlatego krew z prawego przedsionka przepływa do lewego przedsionka przez współistniejący w tej wadzie ubytek w przegrodzie międzyprzedsionkowej. Z lewego przedsionka krew przedostaje się do lewej komory. Możemy wyróżnić kilka odmian anatomicznych tej wady.. Najczęściej spotykana jest odmiana, w której pień płucny, odchodzący od prawej komory jest zwężony. Krew przepływa do niego z lewej komory przez współwystępujący ubytek w przegrodzie międzykomorowej. Istnieje także postać kliniczna wady, w której nie dochodzi do zwężenia pnia płucnego. W takim przypadku przepływ krwi przez płuca jest większy niż normalnie. W najczęstszej postaci tej wady, opisanej powyżej do objawów klinicznych zaliczamy: między innymi: sinicę, duszność, słaby przyrost masy ciała, brak apetytu oraz objawy niewydolności serca.
Leczenie:
- W postaciach ze znacznym ograniczeniem napływu do płuc od strony serca należy przede wszystkim utrzymać przed zabiegiem chirurgicznym drożność przewodu tętniczego przy pomocy wlewu Prostaglandyny E 1
- Umożliwienie swobodnego przepływu krwi między przedsionkami ( zabieg Rashkinda) – wykonywany w pracowni hemodynamiki.
Leczenie chirurgiczne zależy od anatomii wady. Najczęściej składa się z dwóch etapów:
- operacja Glenna ( połączenie żyły głównej górnej z prawą tętnicą płucną)
- operacja Fontana ( całkowite oddzielenie krążenia z krwią utlenowaną od krążenia z krwią nieutlenowaną). Polega na połączeniu żyły głównej dolnej z tętnicą płucną.
Obie operacje mogą być poprzedzone innymi zabiegami.
Prawidłowo w sercu obecne są 2 tętnice wieńcowe, które w swoim przebiegu oddają dalsze gałęzie. Obie tętnice ( prawa i lewa) odchodzą od aorty. W anomalii tętnic wieńcowych lewa tętnica wieńcowa odchodzi od pnia płucnego. Krew w pniu płucnym jest odtlenowana i przepływa pod małym ciśnieniem. Powoduje to niedotlenienie miejsc zaopatrywanych przez tę tętnicę wieńcową. Dlatego tworzą się połączenia wieńcowo- wieńcowe , dzięki którym utlenowana krew przepływa z prawej do lewej tętnicy wieńcowej . Serce nie jest jednak ukrwione tak dobrze jak powinno i nie dostaje wystarczającej ilości substancji odżywczych. W konsekwencji niedokrwienia mięśnia sercowego może dojść do jego zawału .
Objawy kliniczne tej anomalii to objawy niewydolności serca. Najczęściej obserwowane są w 2-3 miesiącu życia. Często objawiają się one napadami krzyku, niepokoju i duszności, co spowodowane jest niedokrwieniem mięśnia sercowego.
Leczenie:
Operacja kardiochirurgiczna polegająca na przeszczepieniu lewej tętnicy wieńcowej do aorty lub rzadziej poprzez wytworzenie tunelu w tętnicy płucnej do aorty ( operacja Takeuchi).
Wada ta przejawia się jak sama nazwa wskazuje przerwaniem ciągłości łuku aorty na skutek braku jej fragmentu lub jej zrośnięcia. Przerwanie ciągłości łuku aorty nie u wszystkich występuje w tym samym miejscu.
Istnieją 3 typy przerwanego łuku aorty,a podział oparty jest na anatomicznym miejscu przerwania:
- najczęściej pomiędzy lewą tętnicą szyjną a lewą tętnicą podobojczykową
- pomiędzy pniem ramienno-głowowym a lewą tętnicą szyjną
- poniżej lewej tętnicy podobojczykowej
Poniżej miejsca przerwania do aorty dopływa krew z lewej tętnicy płucnej dzięki przewodowi tętniczemu. Przewód tętniczy jest drożny w życiu płodowym. Zaraz po kilku dniach po urodzeniu przewód ten zaczyna się zamykać. Kiedy dojdzie do jego zamknięcia to pogorsza się przepływ krwi do narządów, co skutkować może ich niedotlenieniem a w konsekwencji ich niewydolności. Po całkowitym zamknięciu się przewodu tętniczego możemy zaobserwować upośledzoną funkcję nerek I wątroby. Wątroba staje się wtedy większa i wyczuwalna przez powłoki ciała. W wadzie tej współwystępuje także ubytek w przegrodzie międzykomorowej, przez co krew utlenowana miesza się z odtlenowaną. Objawy można zaobserwować już po narodzinach dziecka. Związane są z niewydolnością serca i narastają w szybkim tempie. Do takich objawów należą, np. duszność, szybkie męczenie się ,przyśpieszony oddech czy tachycardia. Charakterystycznym objawem jest także osłabienie lub brak tętna na kończynach dolnych.
Leczenie:
Polega na operacji rekonstrukcji luku aorty oraz zamknięciu ubytku międzykomorowego, jeśli istnieje
Prawidłowo żyły płucne powinny uchodzić do lewego przedsionka. W przypadku tej wady łączą się one różnymi połączeniami z przedsionkiem prawym. Najczęstszym typem jest typ nadsercowy, w którym żyły płucne łączą się z żyłą główną górną uchodzącą do prawego przedsionka. Dodatkowo w wadzie tej istnieje też ubytek w przegrodzie międzyprzedsionkowej, co powoduje przepływ krwi z prawego przedsionka do lewego ,stamtąd do lewej komory
a następnie do aorty i na obieg duży. Ze względu na większą ilość krwi wpływającej do prawego przedsionka, dochodzi do jego powiększenia. Powiększa się także prawa komora.
Przez przeciek krwi z prawego przedsionka do lewego, dochodzi do mieszania się krwi utlenowanej z odtlenowaną co skutkuje zmniejszeniu zawartości tlenu we krwi, która została wypchnięta przez aortę do obiegu dużego . Objawem tego jest występowanie u pacjenta sinicy. Można także zaobserwować objawy niewydolności serca takie jak np. duszność (zwłaszcza powysiłkowa) oraz objawy niewydolności oddechowej ( uczucie duszności,zwiększona częstość oddechów). Nierozpoznanie wady może prowadzić do rozwoju nadciśnienia płucnego u dziecka. Stąd tak ważna rola echokardiografii płodowej i prenatalnego rozpoznania wady
Leczenie:
Leczenie kardiochirurgiczne –korekcja wady- polega przede wszystkim na skierowaniu spływu z żył płucnych do lewego przedsionka wraz z zamknięciem ubytku przegrody międzyprzedsionkowej.
Prawidłowo między lewą komorą a pniem płucnym znajduje się zastawka pnia płucnego. W czasie skurczu komór zastawka ta otwiera się i następuje przepływ krwi z komory do naczynia. W wadzie tej mamy jednak do czynienia z brakiem takiej zastawki. Przez to uniemożliwiony jest przepływ krwi z prawej komory do płuc. W wadzie tej oprócz zarośnięcia zastawki pnia płucnego występują także takie nieprawidłowości jak: niedorozwój prawej komory, nieprawidłowa budowa zastawki trójdzielnej oraz ubytek w przegrodzie międzyprzedsionkowej. Występuje także drożny przewód tętniczy przez który krew przepływa z aorty do pnia płucnego. Sam pień płucny jest zwykle rozwinięty prawidłowo. Przez niedorozwój prawej komory oraz niemożność przepływu krwi do tętnicy płucnej, następuje wzrost ciśnienia w prawym przedsionku. W następstwie wzrostu ciśnienia dochodzi do przecieku krwi z prawego przedsionka do lewego przez ubytek w przegrodzie międzyprzedsionkowej. Głównym objawem klinicznym jest sinica, której objawy nasilają się po zamknięciu drożności przewodu tętniczego. Dodatkowo zaobserwować można przyśpieszony oddech, objawy niewydolności serca, takie jak: duszność czy szybkie męczenie się.
Leczenie:
Interwencje zależne od anatomii i wieku dziecka i w zależności od rozwoju prawej komory i zastawki trójdzielnej możliwe są operacje w kierunku serca dwu- lub jednokomorowego
- zespolenie tętnicy podobojczykowej z tętnicą płucną celem zapewnienia dopływu krwi do płuc.
- rekonstrukcja drogi odpływu z prawej komory przy zastosowaniu graftu
- przezskórne udrożnienie za pomocą cewnika zastawki tętnicy płucnej
- połączenie żyły głównej górnej z prawą tętnicą płucną ( tzw. zespolenie Glenna)
- połączenie żył systemowych z tętnicą płucną zewnątrz lub wewnątrz sercowo (operacja Fontana)
Prawidłowo między prawym przedsionkiem a prawą komorą znajduje się zastawka trójdzielna a między lewym przedsionkiem a lewą komorą zastawka dwudzielna (mitralna). W przypadku tej wady anatomicznie lewa komora położona jest po prawej stronie serca a prawa komora po stronie lewej. Prawidłowo pień płucny uchodzi z prawej komory a aorta z komory lewej. Wielkie naczynia tętnicze w tej wadzie są przełożone, co oznacza ,że aorta znajduje się tutaj po stronie prawej a pień płucny po stronie lewej. Ułożenie takie powoduje,że przedsionek prawy łączy się z lewą komorą za pomocą zastawki dwudzielnej a pomiędzy przedsionkiem lewym I prawą komorą występuje zastawka trójdzielna. Odtlenowana krew wpływa do prawego przedsionka serca, który tutaj połączony jest z lewą komorą. Z lewej komory krew przedostaje się do pnia płucnego. Krew utlenowana wpływa do lewego przedsionka, stamtąd do prawej komory, a następnie do aorty. Tej wadzie serca często towarzyszą takie nieprawidłowości jak: ubytek przegrody międzykomorowej ,niedomykalność zastawki przedsionkowo – komorowej występującej po stronie lewej czy zwężenie zastawki płucnej. Mogą też wystąpić zmiany w prawidłowym układzie bodźcoprzewodzącym serca, co skutkować może zaburzeniami rytmu. W przypadku tej wady, jeśli nie występują żadne inne nieprawidłowości to raczej nie obserwuje się objawów klinicznych. w przypadku kiedy współtowarzyszy jej, któraś z podanych wyżej anomalii można obserwować różnego typu objawy, takie jak np.: niewydolność serca, sinica lub różnego typu zaburzenia rytmu serca ( może nawet wystąpić całkowity blok przedsionkowo- komorowy).
Leczenie:
Leczenie kardiochirurgiczne przeprowadzane jest najczęściej, kiedy wraz z wiekiem nasila się niedomykalność zastawki trójdzielnej (tzw. double switch, operacja typu Rastelli-Senning). W przypadku istnienia ubytku międzykomorowego bez niedomykalności trójdzielnej wykonuje się plastykę ubytku, komorą systemową pozostaje komora prawa.
Bibliografia:
- „Robbins Patomorfologia” wydania X autrorzy: Jonathan i Rehana Abbas, Michael i Meghana Aster. Redakcja wydania polskiego Włodzimierz Olszewski
- http://kardiologia.czd.pl/indwad.html?fbclid=IwAR3bSDxXNgiyJULuF9LfCtg25stScyIrrYhoTVoh102eoYoYp7CAcTLpRUo